
Focus sulla normotensione: come diagnosticarla
Pietro Cugini
Prologo
È opinione corrente e prassi consolidata il considerare la diagnosi differenziale tra normotensione e ipertensione alla stregua di un procedimento di giudizio mutuamente esclusivo, per cui o si è normotesi o si è ipertesi (tertium non datur).
Io credo che, pur sussistendo questo antagonismo, il presunto dualismo nella realtà non si dia. Lo dico in virtù del fatto che tra il 1997 ed il 2002 ho pubblicato i risultati scientifici di una serie di ricerche (1-7), iniziate anni prima, tramite Monitoraggio Ambulatorio della Pressione Arteriosa (MAPA), in cui ho potuto dimostrare con inoppugnabili dati biostatistici che tra la normotensione e l’ipertensione esiste uno terzo stato pressorio intermedio che ho chiamato “Preipertensione MAPA” o “preipertensione MAPA-diagnosticabile”.
È interessante riferire in virtù di quali ricerche sono riuscito ad identificare la “preipertensione MAPA”.
Per la cronistoria, debbo premettere che già nel 1980 in USA presso i Chronobiology Laboratories della Minnesota University, diretti dal Prof. Franz Halberg, della cui sua amicizia e preziosa collaborazione mi onoro, avevo iniziato, in qualità di Visiting Professsor, ad effettuare antesignane ricerche MAPA, nell’ambito di un progetto di ricerca internazionale dal titolo “From Womb to Tomb”, finalizzato alla standardizzazione dei valori orari della PA di 24 ore. Tornato in patria, come membro italiano di tale progetto potei continuare ad usufruire di apparecchi automatici certificati per il MAPA non ancora reperibili in Italia, donati all’Università di Roma “La Sapienza”.
Ciò premesso, debbo dire che nella mia pratica clinica di Professore di Medicina Interna mi sono più di una volta imbattuto in soggetti che presentavano segni iniziali di danno tensivo degli organi bersaglio (DTOB) pur risultando normotesi alla misurazione mediante sfigmomanometrica convenzionale (SC).
Quindi, per una particolare propensione verso le tecniche di monitoraggio, pensai di sottoporre questi soggetti al MAPA nel sospetto che fossero “ipertesi ad ore strane”. Ma con mia grande sorpresa potei riscontrare che questi individui non presentavano valori pressori intragiornalieri superiori ai limiti alti di riferimento. Indagai, allora sulla possibile esistenza di fattori di rischio cardiovascolare che potessero giustificare il DTOB. Ma la verifica ebbe esito negativo. Allora mi balenò l’idea che questi soggetti normotesi alla SC e non ipertesi al MAPA, in realtà fossero “presunti normotesi”. Per verificare questa ipotesi, estrassi dal mio nutrito e pluriennale database di MAPA tutti i soggetti normotesi indenni da DTOB, senza familiarità ipertensiva e senza fattori di rischio cardiovascolare. Campionai il Livello Medio Giornaliero (LMG) della PA sistolica (S) e diastolica (D) [LMG(PAS E PAD)] di questi soggetti e lo confrontai con quello dei “presunti normotesi”. Con la immaginabile soddisfazione che prova un ricercatore quando vede che la sua ipotesi di studio è confermata, rilevai che i “presunti normotesi” con iniziale DTOB presentavano una elevazione statisticamente significativa del LMG(PAS E PAD) pur non avendo valori pressori intragiornalieri da ipertesi.
Ditemi voi se non ero nel giusto nel denominare il regime pressorio di questi casi con il termine di “Preipertensione MAPA”.
Nella scelta del termine “preipertensione” fui confortato dal fatto che questo vocabolo era stato usato per la prima volta nel 1939 da S.C. Robinson e M. Brucer, due statistici attuariali che operavano per conto di compagnie assicurative (8). Costoro avevano rilevato che i soggetti che alla SC presentavano una PA sistolica (S) e diastolica (D) compresa tra 120-139/80-89 mmHg erano predisposti a sviluppare ipertensione. Quindi, per questi Autori, il termine “preipertensione” stava d indicare uno stato pressorio, rilevabile alla SC, di per sé non nocivo, esplicante il semplice ruolo preclinico di fattore potenziale di rischio. Nell’ottica di questi due autori non medici, la “preipertensione” aveva un significato concettuale del tutto diverso da quello proprio della “preipertensione MAPA”, dato che con questo termine io, invece, mi riferivo ad un regime pressorio di per sé dannoso, in quanto clinicamente responsabile di DTOB ed esclusivamente individuabile al MAPA.
Per questa dannosità, io vedevo nella associazione “preipertensione MAPA/DTOB” una sindrome clinica a tutti gli effetti: la chiamai “sindrome preipretensione MAPA/segni iniziali di danno tensivo d’organo”.
Per amore di cronistoria debbo dire che nel 2003, l’anno successivo alla mia ultima pubblicazione in materia, il Joint National Committee on Prevention, Detection, Evaluation, and Treatment of High Blood Pressure, nel suo settimo rapporto conosciuto come JNC-7 (9), riferendosi ad una classificazione valida per la SC, introdusse la categoria “preipertensione” come stato intermedio tra normotensione e ipertensione (Tabella 1, lato destro).
Tabella 1. Classificazione dell’ipertensione arteriosa alla sfigmomanometria convenzionale (SC) alla Riva-Rocci.

Da notare che in questa classificazione, al termine “preipertensione” veniva attribuito lo stesso significato e lo stesso range biometrico dati da Robinson e Brucer (8).
La suddetta terminologia ebbe una immediata smentita da parte della European Society of Hypertensions (ESH) e della European Society of Cardiology (ESC), che in una altra classificazione, elaborata, sempre del 2003 (10), introdussero la categoria “pressione normale-alta”, al posto del termine “preipertensione” (Tabella 1, lato sinistro).
La conseguenza di questa operazione riclassificativa è stata quella di riportare la diagnosi tra normotensione e ipertensione in una logica differenziativa binaria, quella che viene criticata alla luce dei miei studi dianzi accennati.
Faccio rilevare che in virtù del significato clinico innovativo della “preipertensione MAPA” e della mia paternità descrittiva della “sindrome preipretensione MAPA/segni iniziali di danno tensivo d’organo”, nel 2007 e 2009 a questo quadro sindromico è stato dato l’ambito e prestigioso appellativo eponimico di “Cugini’s syndrome” (11, 12).
Rivisitazione MAPA della normotensione
Sempre negli anni ’90, l’avere rilevato che la “preipertensione” fu riscontrata normotesi alla SC, mi portò a sospettare che la cosiddetta “normotensione” non fosse un “unicum” quanto invece un “insieme”, un coacervo di pattern pressori di 24 ore, non sempre fisiologici, in cui si sarebbero potute individuare altre forme paranormotensive di “preipertensione”.
Così mi sentii in obbligo di studiare il MAPA di tutti i soggetti della mia casistica, diagnosticati come normotesi sia alla SC che al MAPA, per vedere se, ad onta dei valori pressori intragiornalieri normali, mostrassero un pattern pressorio difettoso nel comportamento nictoemerale che la PA fisiologicamente ha nelle 24 ore.
Presi, quindi, in considerazione il parametro biometrico MAPA definito: “Differenza Percentuale Diurna-Notturna” della PAS e della PAD [DPDN(PAS/PAD)] pensando che, abbinandolo al LMG(PAS/PAD), avrei potuto rilevare al meglio se i profili giornalieri pressori (cronotipi) avessero un comportamento nictoemerale parafisiologico ad onta della normalità dei loro valori.
Con mia sorpresa identificai diversi cronotipi mai prima descritti di comportamenti parafisiologici a fronte di un unico cronotipo fisiologico (Fig. 1).
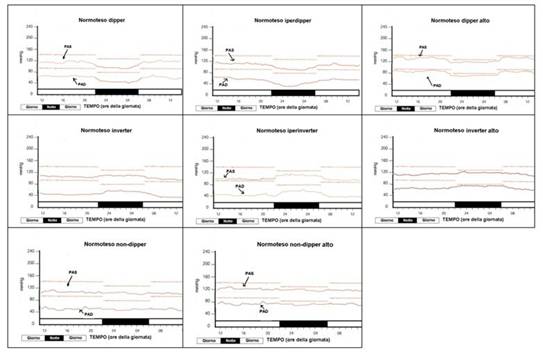
Fig. 1. Cronotipi pressori rilevati nella mia casistica di soggetti con normotensione alla SC ed al MAPA.
Vediamo le loro caratteristiche biometriche MAPA.
A. Cronotipo fisiologico di vera normotensione
1. Cronotipo dipper di: LMG(PAS/PAD) tra 105-126/65-80 mmHg; DPDN (PAS/PAD): tra -10% e -20%.
B. Cronotipi parafisiologici di preipertensione
2. Cronotipo iperdipper: LMG(PAS/PAD) tra 105-120/65-80 mmHg; DPDN(PAS/PAD) >20%.
3. Cronotipo dipper alto: LMG(PAS/PAD) tra 120 e 130/81-85 mmHg: DPDN(PAS/PAD) tra 10% e 20%.
4. Cronotipo inverter: LMG(PAS/PAD) tra 105 e 120/ 65-80 mmHg; DPDN (PAS/PAD): tra -10% e -20%.
5. Cronotipo iperinverter: LMG(PAS/PAD) tra 105-130/65-80 mmHg; DPDN(PAS/PAD) > -20%.
6. Cronotipo inverter alto: LMG(PAS/PAD) tra 12 e 130/81-86 mmHg; DPDN(PAS/PAD) tra -10% e -20%.
7. Cronotipo non-dipper: LMG(PAS/PAD) tra 105-120/65-80 mmHg; DPDN(PAS/PAD) tra 9% e -9%.
8. Cronotipo non-dipper alto: LMG(PAS/PAD) tra 121 e 130/81-85 mmHg; DPDN(PAS/PAD) tra 9% e -9%.
La Cugini Syndrome alla luce dei cronotipi
Faccio notare che tra i cronotipi di preipertensione sono quelli con un elevato LMG(PAS/PAD) tra 121-130/81-85 mmHg, che possono provocare DTOB e, quindi, essere responsabili della “Cugini’s syndrome”.
A questo punto mi sono chiesto quale fosse la prevalenza dei cronotipi di preipertensione, compresi quelli responsabili della Cugini’s sydrome.
Da una analisi di statistica descrittiva a carattere epidemiologico della mia casistica MAPA ho potuto stabilire che nel coacervo dei normotesi alla SC, la vera normotensione si riscontra nel 95-97% dei casi. Nel 3-5% si riscontra la preipertensione. Nello 0,1-0,9% di questi la “Cugini’s syndrome”.
Modello cibernetico di sviluppo per cronotipi della ipertensione a partire dalla normotensione
Chi è esperto di MAPA avrà notato che i cronotipi di normotensione/paranormotensione da me individuati sono analoghi a quelli già noti della ipertensione per quel che attiene al DPDN(PAS/PAD) con l’eccezione che quest’ultimi hanno un LMG(PAS/PAD) >130/85 mmHg (Fig. 2).
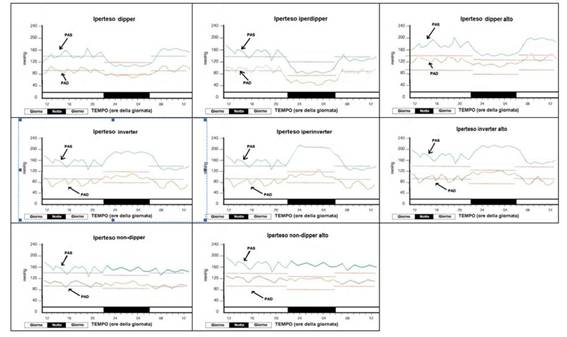
Fig. 2. Cronotipi pressori tradizionalmente rilevati nei soggetti con ipertensione alla SC ed al MAPA.
Questo sovrapponibilità comportamentale ci lascia supporre che possa verificarsi un meccanismo di “escalation” per cronotipi che dalla normotensione porta alla ipertensione passando per la preipertensione.
Se così è si deve pensare ad un modello fisiopatologico cronocibernetico di sviluppo della ipertensione nel genere umano (Fig. 3).
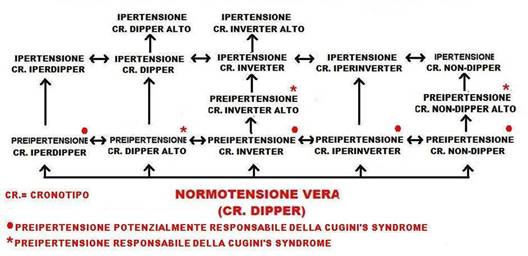
Fig. 3. Modello cronocibernetico di sviluppo, per cronotipi, della ipertensione partendo dalla normotensione e transitando per la preipertensione.
Diagnosi tripartitica MAPA tra normotensione, preipertensione, ipertensione
La documentata presenza della preipertensione, come “terzo incomodo”, rende la diagnosi MAPA tra normotensione e ipertensione un procedimento differenziativo non più mutuamente esclusivo ma di tipo necessariamente ternario (tertium datur). Per cui mi sono chiesto quali fossero i cut off biometrici che permettessero questa triplice differenziazione.
A tal fine ho effettuato una meta-analisi dei miei studi MAPA (1-6) ed ho potuto stilare la seguente Tabella 2.
Tabella 2. Classificazione diagnostica MAPA tra normotensione, preipertensione, ipertensione secondo una meta-analisi degli studi da me effettuati.
|
Stratificazione |
Singoli valori pressori sistolici e/o diastolici di 24 ore in mmHg |
LMG e DPDN dei valori pressori sistolici e/o diastolici di 24 ore* |
|
Normotensione |
Nessuno superiore a 135/85 mmHg di giorno e a 125/75 mmHg di notte |
LMG= 105-120/65-80 mmHg DPDN: tra10% e 20% |
|
Preipertensione |
Nessuno superiore a 135/85 mmHg di giorno e a 125/75 mmHg di notte |
LMG= 121-130/81-85 mmHg DPDN: <10% o >20%§ |
|
Sindrome di Cugini Preipertensione + Segni iniziali di danno pressorio degli organi bersaglio (TOD) |
Nessuno superiore a 135/85 mmHg di giorno e a 125/75 mmHg di notte |
LMG=121-130/81-85 mmHg DPDN: <10% o >20% |
|
Ipertensione |
Almeno il 20% dei valori pressori sistolici e/o diastolici di 24 ore, superiori a 135/85 mmHg di giorno e a 125/75 mmHg di notte |
LMG ≥130/85mmHg** DPDN: tra 10% e 20%*** oppure <10% o >20% **** |
LMG: Livello Medio Giornaliero. DPDN: Differenza Percentuale Diurna-Notturna. * Valori arrotondati all’unità più vicina. §: In caso di paranormotensione inverter o non-dipper il VMG è quello della normotensione. **Il livello medio giornaliero della pressione arteriosa giornaliera negli ipertesi può non essere eccessivamente elevato se, nelle 24 ore, i valori pressori in eccesso si accompagnano a valori pressori in difetto. *** Specie in caso di ipertensione essenziale. **** Specie in caso di ipertensione secondaria.
Tramite questi parametri e criteri, chi deve emettere una diagnosi MAPA ora sa come procedere, mentre prima brancolava nel buio per mancanza di una classificazione “ad hoc”.
Conclusione
Desidero concludere questo articolo dicendo che la suddetta stringata tabella racchiude i risultati di oltre 20 anni di ricerca. La considero il mio “testamento scientifico” che mi ha onorato del conferimento di una eponimia alla sindrome da me descritta.
Bibliografia
1. Cugini P, Petrangeli CM, Capodaglio FP, et al. “Retinopatia tensiva a lesioni minime” e pre-ipertensione arteriosa: evidenze dal monitoraggio della pressione arteriosa in soggetti reputati normotesi a “rischio zero”. Rec Progr Med 1997; 88: 11-16.
2. Cugini P, Cruciani F, Turri M, et al. “Minimal-change hypertensive retinopathy” and “arterial pre-hypertension”, illustrated via ambulatory blood-pressure monitoring in putatively normotensive subjects. Int Ophthalmology 1998; 22(3): 145-149.
3. Cugini P, Fontana S, Pellegrino AM, et al. Il concetto di "pre-ipertensione arteriosa" alla luce del monitoraggio ambulatorio non-invasivo della pressione arteriosa. Rec Prog Med 1998; 89: 559-568.
4. Cugini P, Stirati G, Paesano R, et al. Blood pressure monitoring: in normotensive pregnant women with intrauterine growth retardation. Chronobiol. Sect., 105: 1998: 31-35.
5. Cugini P, Stirati G, Paesano R, et al. Ambulatory blood pressure monitoring in normotensive pregnant women with impaired uterine artery blood flow. Chronobiol Sect 1998; 105: 47-51.
6. Cugini P, Baldoni F, De Rosa R, et al. The ambulatory monitoring documents a more elevated blood pressure regimen (pre-hypertension) in normotensives with endothelial dysfunction. Clin Ter 2002; 153(3): 167-175.
7. Cugini P, Baldoni F, De Rosa R, et al. Higher blood pressure (baric impact) in normotensives with endothelial dysfunction: a paraphysiological status of pre-hypertension” Clin Ter 2002; 153(5): 309-315.
8. Robinson SC, Brucer M. Range of normal blood pressure: a statistical and clinical study of 11383 persons. Arch Intern Med 1939;64:409-444.
9. The Seventh Report of the Joint National Committee on Prevention, Detection, Evaluation, and Treatment of High Blood Pressure (JNC 7). Hypertension. 2003;42:1206+.
10. European Society of Hypertension (ESH) and European Society of Cardiology (ESC). Guidelines for the management of arterial hypertension. J. Hypertens 2003; 21: 1011-1053.
11. Cornelissén G, Cugini P, Siegelova J, et al. Cugini”s minimal change hypertensive retinopathy, resolved chronobiologically while dipping fails, support the concept of “pre-hypertension”. In: Halberg F, Kenner T, Fiser B, Siegelova J, eds. Proceedings on “Noninvasive Methods in Cardiology, 2007”. Brno, Czech Republic, November 11-14, 2007, pp. 55-61.
12. Cornélissen G, Halberg F, Beaty L, et al. Cugini's syndrome in statu nascendi. Clin Ter 2009; 160(3): e13-e24 (Epub).
Pietro Cugini, Accademico Lancisiano
Professore fuori ruolo di Medicina Interna dell’Università di Roma “La Sapienza”
Per la corrispondenza:
Prof. Pietro Cugini